-診療報酬改定への抗議談話-
24年診療報酬改定では地域医療崩壊に
不誠実な政府官邸の意向が強く出され、医療現場の活動を矮小化
2024年3月21日 埼玉県保険医協会 理事長 山崎利彦
(医科版、歯科版の合作版。「1」~「7」は医科歯科共通。「8」は歯科、「9」~「11」は医科)
1.はじめに 診療報酬全体を抑え低医療費政策と医療の管理化を断行
長期間のデフレ社会から一転し、国内全般でインフレが進む中、24年診療報酬改定により地域医療を提供する医療機関は社会から完全に取り残されてしまった。
この20年間の自民公明政権下ではマイナス改定が続いており医療界はマイナス改定に慣れ、大幅なプラス改定を求めることが憚られてきた感が強い。自戒になるが私たちの運動も保険証存続などの課題も多々あり声が高まらなかった。昨春より各分野で大きく賃上げが進みインフレも進展する中、診療報酬の期中引き上げも実施されなかった医療界には、今春の改定で空前の大幅な引き上げが必要であったが、改定率は全体で▲0.12とされてしまった。今春闘では昨年以上の賃上げ局面にあり、医療業界に人材を確保し育成していくことが極めて困難な状況になった。
今改定率は全体マイナスとされたことのみならず、極わずかな賃上げ財源でさえ使途が限定されたり、医科診療所の汎用算定項目を大減算することに言及して内訳が定められるなど、医療側には大変厳しいことが当初から示されていた。改定内容が確定した3月、財政制度審議会からは「ある程度の考え方は反映」「議論のベースが作れた」とし次回改定も見越した勝利宣言が発言され(3月5日、増田寛也財政審分科会会長代理)、厚労省医療課長からは「やらなければいけない環境になり、検討を具体化させました」(3月6日、m3.com)と特定疾患療養管理料に手を付けたことが語られている。今や診療報酬改定は、政府や首相官邸の意向で医療経営の細部まで管理・介入されてしまうことが目の当たりになったといえる。
2.簡素化せず、細分化評価が拡大。医療DXとして算定画一と算定内容の収集進める
その他にも在宅医療点数など地域医療を担う保険医の医療評価を軽々に大きくいじられていたり、医療DXの関連加算が様々設けられたり、簡素化とは逆に多くの算定要件と加算点数の新設された。診療報酬が一層複雑に全体像が見えなくなり医療を歪めるような改定になったことも特徴的である。さらに医療DXとして診療報酬の性質を変えることにも着手をした。
こうした現場本意でない改定のままでは医療分野の人材流出が防止できず、医療の再生産も保障されず、地域医療は崩壊してしまいかねない。政府、国会に2年を待たず喫緊に大幅な診療報酬のプラス改定を求めるとともに、今改定に恣意的に組み込まれた特定疾患療養管理料の復活や更なる充実化、COVID-19以来疲弊してきている地域医療体制が活気づくべく現場の評価を改めて求める。
賃上げを名目として導入した理解不能な評価料は即時撤収させ、代わって基本診療料での評価を求めたい。他産業と同様に賃上げは業界内にて判断対応すべきことである。
3.マイナス改定 - 情勢に不誠実で地域医療の評価を不当に矮小化
3月5日に24年改定の点数項目が厚労省から告示や通達類で示されたが、類をみない酷い状況になりそうである。外保連など各方面から落胆や批判の声が出されてきているが、今後も医療現場からは大きな批判の声が出されてくると推察される。
賃上げ財源が手当されたことが強調されてきたが、蓋を開ければ実態は医療費の枠内移転による部分が多く、他業種の相場とは比較にならない財源が充てられたとともに、算定困難な仕組みを導入した。これで中医協は医療機関に対して24年は「2.3%」25年は「2.0%」の賃上げを要請している。
1.はじめに 診療報酬全体を抑え低医療費政策と医療の管理化を断行
長期間のデフレ社会から一転し、国内全般でインフレが進む中、24年診療報酬改定により地域医療を提供する医療機関は社会から完全に取り残されてしまった。
この20年間の自民公明政権下ではマイナス改定が続いており医療界はマイナス改定に慣れ、大幅なプラス改定を求めることが憚られてきた感が強い。自戒になるが私たちの運動も保険証存続などの課題も多々あり声が高まらなかった。昨春より各分野で大きく賃上げが進みインフレも進展する中、診療報酬の期中引き上げも実施されなかった医療界には、今春の改定で空前の大幅な引き上げが必要であったが、改定率は全体で▲0.12とされてしまった。今春闘では昨年以上の賃上げ局面にあり、医療業界に人材を確保し育成していくことが極めて困難な状況になった。
今改定率は全体マイナスとされたことのみならず、極わずかな賃上げ財源でさえ使途が限定されたり、医科診療所の汎用算定項目を大減算することに言及して内訳が定められるなど、医療側には大変厳しいことが当初から示されていた。改定内容が確定した3月、財政制度審議会からは「ある程度の考え方は反映」「議論のベースが作れた」とし次回改定も見越した勝利宣言が発言され(3月5日、増田寛也財政審分科会会長代理)、厚労省医療課長からは「やらなければいけない環境になり、検討を具体化させました」(3月6日、m3.com)と特定疾患療養管理料に手を付けたことが語られている。今や診療報酬改定は、政府や首相官邸の意向で医療経営の細部まで管理・介入されてしまうことが目の当たりになったといえる。
2.簡素化せず、細分化評価が拡大。医療DXとして算定画一と算定内容の収集進める
その他にも在宅医療点数など地域医療を担う保険医の医療評価を軽々に大きくいじられていたり、医療DXの関連加算が様々設けられたり、簡素化とは逆に多くの算定要件と加算点数の新設された。診療報酬が一層複雑に全体像が見えなくなり医療を歪めるような改定になったことも特徴的である。さらに医療DXとして診療報酬の性質を変えることにも着手をした。
こうした現場本意でない改定のままでは医療分野の人材流出が防止できず、医療の再生産も保障されず、地域医療は崩壊してしまいかねない。政府、国会に2年を待たず喫緊に大幅な診療報酬のプラス改定を求めるとともに、今改定に恣意的に組み込まれた特定疾患療養管理料の復活や更なる充実化、COVID-19以来疲弊してきている地域医療体制が活気づくべく現場の評価を改めて求める。
賃上げを名目として導入した理解不能な評価料は即時撤収させ、代わって基本診療料での評価を求めたい。他産業と同様に賃上げは業界内にて判断対応すべきことである。
3.マイナス改定 - 情勢に不誠実で地域医療の評価を不当に矮小化
3月5日に24年改定の点数項目が厚労省から告示や通達類で示されたが、類をみない酷い状況になりそうである。外保連など各方面から落胆や批判の声が出されてきているが、今後も医療現場からは大きな批判の声が出されてくると推察される。
賃上げ財源が手当されたことが強調されてきたが、蓋を開ければ実態は医療費の枠内移転による部分が多く、他業種の相場とは比較にならない財源が充てられたとともに、算定困難な仕組みを導入した。これで中医協は医療機関に対して24年は「2.3%」25年は「2.0%」の賃上げを要請している。
◆自由な使途は0.18%が実態
診療所を標的に賃上げ費が捻出される
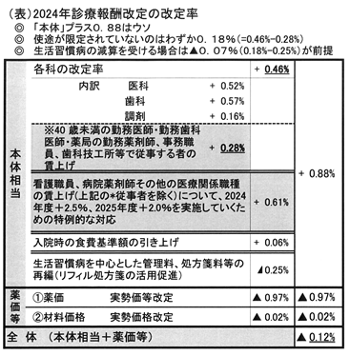
今改定の改定率は「本体」0.88%だが、 別表のとおり細かな構成で一見評価が難しいが全体ではマイナス改定だ。少ない予算の多くは使途を「賃上げ」と定めており、限定されない財源はさらに押えられ、0.18%(0.48%-0.28%)が実態である。
医科診療所を狙い▲0.25%が実施されており、医科診療所は本体プラスどころか「▲0.07%」(=0.18%+▲0.25%)の減益になる前提が実態である。院内処方の医療機関はさらに薬価マイナスがのしかかる。財務省財政制度等審議会は、「診療所の報酬単価を引き下げること等により、現場従事者の処遇改善等の課題に対応しつつ診療報酬本体をマイナス改定とすることが適当」としていたがそのまま実現されてしまった。医療界を分断しマイナス改定が実現したが、医療界はこれに対し団結して再改定に動きたい。
診療所を標的に賃上げ費が捻出される
今改定の改定率は「本体」0.88%だが、 別表のとおり細かな構成で一見評価が難しいが全体ではマイナス改定だ。少ない予算の多くは使途を「賃上げ」と定めており、限定されない財源はさらに押えられ、0.18%(0.48%-0.28%)が実態である。
医科診療所を狙い▲0.25%が実施されており、医科診療所は本体プラスどころか「▲0.07%」(=0.18%+▲0.25%)の減益になる前提が実態である。院内処方の医療機関はさらに薬価マイナスがのしかかる。財務省財政制度等審議会は、「診療所の報酬単価を引き下げること等により、現場従事者の処遇改善等の課題に対応しつつ診療報酬本体をマイナス改定とすることが適当」としていたがそのまま実現されてしまった。医療界を分断しマイナス改定が実現したが、医療界はこれに対し団結して再改定に動きたい。
4.政府、財界側からのお膳立てと中医協の形骸化 地域医療の実情は届かず
振り返ると「大幅プラス」に医療界の世論が振れないよう、昨年財務省は先手を次々と放ったことが、従前の「マイナス改定要求」とは別次元であった。それは機動的調査と称し医療法人が提出した資料を各地で入手分析して試算をした点である。そのうえ恣意的にコロナ期とコロナ前の時期との医療機関収入を比較し、儲けすぎの医療機関像を強調し医療界からの大幅プラス改定の声を打ち消した。同趣旨の調査発表は中医協の医療経済実態調査からも抽出されたが、中医協では夏から支払側を中心に医療管理料や特定疾患療養管理料の引き下げなどを企図する議論も進めていた。診療側委員はこれらに毅然とした反論ができず、賃上げ予算の配分にあたっては医療界には「トリクルダウン」が生じないものと断定され、実績や効果を証する届出や報告が求められることを甘受するようになった。これら報告書類は今後医療機関の人件費分析に利用されることは間違いないであろう。
中医協は診療側、支払側、公益の三者により医療の専門性と地域医療の実情、患者側の実情など審議するためにその構成が確保されてきたはずだが、現状は政府方針の追認機関になってしまっており深刻だ。機構の改善が求められている。
5.診療報酬を歪める療養の給付と無縁な評価の導入 個別指導時の指摘にも
その中医協が容認した賃上げ評価の新点数では診療報酬体系の変更にも着手がされた。これまで診療報酬は、患者に対する「療養の給付」の評価であるが、医療者の専門性、労働、施設の提供など医療提供に必要な細目は紐づけされず包括された点数項目として設定され、区分評価はされてきていない。基本的な診療行為の費用を一括評価する初診料・再診料である「基本診療料」をベースに、個別の診療行為を、医学管理や投薬、検査、処置などの部門別に評価する「特掲診療料」を組み合わせてきていたのである。
今改定はスタッフの賃上げが強調され、使途を特定して財源が設定されることを通じ特殊なことが行われている。紐づけされた財源は一部は基本診療料に充当されたが、一部は「ベースアップ評価料」として点数が新設され、従来からある「特掲診療料」の中に「その他」の部として設けられるとともに、算定の前提として医療機関の状況を示す届出と報告が要件づけられた。
◆ 賃上げ名目で医療機関経営に介入-「外来・在宅ベースアップ評価料」は賃上げを保障しない
重要なのは賃上げ評価のための措置は、仕組みが複雑で必ずしも賃上げ原資が算定できるとは限らないことである。40歳未満勤務医や事務員等の賃上げは結局、初再診料等(歯科では歯冠修復物など)の引き上げに含まれることになった。改定率0.61%分で、看護師など医療職32職種を対象に「外来・在宅ベースアップ評価料」(Ⅰ)と(Ⅱ)が 新設された。ベースアップ評価料(Ⅰ)は、ベースアップ1.2%を最低保証するものでしかなく、これに至らない場合に(Ⅱ)で補填する仕組みがとられた。全医療機関が2.3%とはならない。
しかも、①この評価料での収入は全額を賃上げに充当、②ベースアップ2.3%での「実施計画」と事後の「実績報告」の提出により実行が担保され、初再診料等で手当てした勤務医・事務職等の賃上げ状況も 併せて記すこととなっている。
加えて、ベースアップ評価料の対象は、医療職2人以上の勤務が要件となっており、パート看護職員が常勤換算2人未満で他は事務職員というスタイルの診療所は対象にならない。零細診療所は切り捨てとなっている。
これまで、外来スタッフの賃金支給の状況を厚労省に報告することはなく、特に病棟を持たない開業医にとっては対応できないところは多いと思われる。対応がとれても報告のための作業労力が増加し、既述のとおり提出した資料は医療機関の経営分析資材に転用されかねない問題もはらむことになった。医療機関の支払の予定や実績などについてこれほど求められるのは屈辱的ともいえる。またこの報告は個別指導時の指摘などにも当然及んでくるであろう。
算定を始める医療機関にとっては大きな収入にもつながるが大きな問題をはらんでおり、容易に廃止すことは困難であっても医療界にとっては早期の見直しが必須である。
6.医療DX推進 目にあまる加算の新設
今改定で最重要視されたのが医療DXの推進であり施行日を6月に後傾するなど点数以外にも現れている。複雑に細分化した加算や要件などはレセコン、電子カルテによる自動算定でなければ対応が困難になった。今後、記載内容でも詳細な事項が求めらてきそうである。
医療情報取得加算、医療DX体制推進整備加算、在宅医療DX情報活用加算、訪問看護医療DX情報活用加算などが設けられ、マイナ保険証と資格確認システムの利活用を推進している。使途限定のない改定財源がここに投入されている。
7.選定療養費の拡大を長期収載品処方に適用。保険給付の適用範囲の縮小
後発品の利用促進として一般名処方加算や外来後発医薬品使用体制加算の引き上げが実施されたが、まずは安定供給されるような対策を講じるべきであろう。
長期収載品の患者希望の際の差額料金徴収も、処方箋様式の変更など、周知徹底と環境整備が今改定では図られている。金額は後発品との価格差の1/4とされているが、これがアメニティや患者サービスの類いである選定療養と称するものといえるかは疑問である。本件導入は患者の理解も保険医療機関から説明することも困難であり、加えて超過差額についても違法性が問えないもので、新たなトラブル要因となることが必至である。保険診療の適用範囲を少なくする施策であり10月の導入を見直すことを求めるものだ。
8.歯科について
(1)訪問診療
人数要件を細分化して同日に同一建物で複数人を診た場合の点数が大幅に引き下げられた。20人を診た場合は1人あたり分が半減されるなど、従前評価との整合性がなく担当医らの評価を軽んじすぎている。介護施設等への入所者は今後も増加していくが、入所者に対する医療提供が困難になる事態が想起される。「地域住民の健康を守る」という診療所の歯科医師の献身的な犠牲のもと行われる在宅医療に充実は有り得ない。
(2)クラウン・ブリッジ維持管理料
対象から、歯科用貴金属材料を使用した単冠の歯冠修復物が除外された。この動きは、金属材料を用いた歯冠修復に選定療養の仕組みを導入する保険外しにつながっていくのではないかと強く危惧する。保険診療の範囲が狭められ、保険診療が受けられなくなることがあってはならない。保険外しには断固反対する。
9.3疾患の特定疾患療養指導外しと生活習慣病移行で賃上げ原資に
今改定は内科診療所に狙いを定め大胆な点数引き下げと新たな要件付で減算化をはかったことが特徴の1つである。特定疾患療養管理料の対象から高血圧、脂質異常症、糖尿病の3疾病が外れ、新設の生活習慣病管理料(Ⅱ)へと移行となった。各所で触れられているが特定疾患療養管理料の全算定件数に占める主傷病の割合は、高血圧 57.7%、糖尿病 16.2%、脂質異常症 23.9%と3疾病で算定患者の 97.8%を占め、また特定疾患療養管理料は医療機関の9割が算定している。いわば「かかりつけ医機能」のための日常的な汎用点数項目である。医学的観点、疾病構造の変化などの観点ではなく、改定財源の捻出を目的に、政府はここに大きな減算をもとめた。
3疾病の算定先である生活習慣病管理料(Ⅱ)は333点となり、外来管理加算や特定疾患処方管理加算は包括され別途算定ができない。旧来の特定疾患療養管理料での算定に比し、院外処方では月1回診療で▲16点、月2回診療の場合、▲269点の減額となり経済的影響は大きい。加えて、処方箋料も8点減額となったが初再診料の増額分の相殺を上回るものだ。
減算に加えて、療養計画書の作成と患者の自署による同意を算定要件化したことが、現場にとっては大きな不満である。形式的な文書発行の横行、同意を改めて書面化することの違和感である。継続治療で通院する患者は信頼関係構築の下、合意の上で診療していることが前提である。改めて療養計画書に同意の署名を求める行為は、新たな契約事項や同意書のようであり、患者には心理的な抵抗を持たれることも懸念される。
そもそも各医療機関は、検査データの手交や食事指導など患者に応じ工夫し診療している。家族問題等も含めた相談を傾聴し、行動変容を促し、別疾病の発見にも対応している。この内実に対し減算と形式要件の強要では医療の質の向上にはならないものだ。
10.在宅医療について
医科の在宅時(施設入居時等)医学総合管理料は、単一建物診療患者の全区分で点数を引き下げ、さらに「10人以上19人以下」、「20人以上49人以下」、「50人以上」の区分を新設した。特に20人以上を診た場合は、点数は半減となっている。また、直近3カ月の訪問診療の算定回数等が2100回超の医療機関(看取り件数等に係る一定の基準を満たす場合は除く)は、単一建物診療患者10人以上の場合の管理料が60/100に減算となる。これらの減算は、従前からの評価とのなんら整合性がなく、担当医らの評価を軽んじすぎている。
訪問診療料においても、強化型在宅療養支援診療所・病院で、過去3カ月の患者1人あたり訪問診療回数が月平均で12回超の場合、同一患者への月5回目以降の訪問診療料は半分となる(死亡・新規患者、末期の悪性腫瘍等患者など一部除く)。また、各年5月から7月までの訪問診療の回数が2100回超の場合は翌年1月からの在宅データ提出加算届出を義務化するとされた。
これまでも在宅医療の改定は医師の士気を下げるものであったが、今回のようなペナルティは「地域住民の健康を守る」という医師の士気をさらに下げることになり、在宅医療の充実は有り得ない。
11 .入院医療 一般病棟入院基本料と療養病棟入院基本料に関して
急性期一般入院料1の、平均在院日数が18日から16日に、医療等必要度のうち、「救急搬送後入院」の評価が5日以内から2日以内に短縮された。また、急性期一般入院料2~6も含めて病棟そのものの重症度、医療・看護必要度を厳格化した。早期に急性期病棟から追い出し、急性期病棟の更なる機能分化を図る意図が鮮明に表れている。
療養病棟入院基本料では、医療区分の分類がこれまでの「対象疾患の名称」及び「対象となる状態」から「対象となる疾患・状態」「対象となる処置等」に再編、さらに医療区分とADL 区分に基づく点数の分類が、現行の9分類から「疾患・状態に係る3つの医療区分」「処置等にかかる3つの医療区分」「3つのADL区分」に基づく計27分類となり、スモンに関する3分類を合わせると合計30分類に精緻化された。これにより、評価票による管理がより複雑になり、作成した評価票の確認含め事務作業が膨大になる。医療区分変更の目的について厚労省は「疾患・状態と処置等の医療区分と医療資源投入量の関係性を踏まえる」としているが、とても理解できない。厚労省の目的は療養病棟入
院基本料にもDPCの診断群分類を導入するためのデータ収集であろう。
振り返ると「大幅プラス」に医療界の世論が振れないよう、昨年財務省は先手を次々と放ったことが、従前の「マイナス改定要求」とは別次元であった。それは機動的調査と称し医療法人が提出した資料を各地で入手分析して試算をした点である。そのうえ恣意的にコロナ期とコロナ前の時期との医療機関収入を比較し、儲けすぎの医療機関像を強調し医療界からの大幅プラス改定の声を打ち消した。同趣旨の調査発表は中医協の医療経済実態調査からも抽出されたが、中医協では夏から支払側を中心に医療管理料や特定疾患療養管理料の引き下げなどを企図する議論も進めていた。診療側委員はこれらに毅然とした反論ができず、賃上げ予算の配分にあたっては医療界には「トリクルダウン」が生じないものと断定され、実績や効果を証する届出や報告が求められることを甘受するようになった。これら報告書類は今後医療機関の人件費分析に利用されることは間違いないであろう。
中医協は診療側、支払側、公益の三者により医療の専門性と地域医療の実情、患者側の実情など審議するためにその構成が確保されてきたはずだが、現状は政府方針の追認機関になってしまっており深刻だ。機構の改善が求められている。
5.診療報酬を歪める療養の給付と無縁な評価の導入 個別指導時の指摘にも
その中医協が容認した賃上げ評価の新点数では診療報酬体系の変更にも着手がされた。これまで診療報酬は、患者に対する「療養の給付」の評価であるが、医療者の専門性、労働、施設の提供など医療提供に必要な細目は紐づけされず包括された点数項目として設定され、区分評価はされてきていない。基本的な診療行為の費用を一括評価する初診料・再診料である「基本診療料」をベースに、個別の診療行為を、医学管理や投薬、検査、処置などの部門別に評価する「特掲診療料」を組み合わせてきていたのである。
今改定はスタッフの賃上げが強調され、使途を特定して財源が設定されることを通じ特殊なことが行われている。紐づけされた財源は一部は基本診療料に充当されたが、一部は「ベースアップ評価料」として点数が新設され、従来からある「特掲診療料」の中に「その他」の部として設けられるとともに、算定の前提として医療機関の状況を示す届出と報告が要件づけられた。
◆ 賃上げ名目で医療機関経営に介入-「外来・在宅ベースアップ評価料」は賃上げを保障しない
重要なのは賃上げ評価のための措置は、仕組みが複雑で必ずしも賃上げ原資が算定できるとは限らないことである。40歳未満勤務医や事務員等の賃上げは結局、初再診料等(歯科では歯冠修復物など)の引き上げに含まれることになった。改定率0.61%分で、看護師など医療職32職種を対象に「外来・在宅ベースアップ評価料」(Ⅰ)と(Ⅱ)が 新設された。ベースアップ評価料(Ⅰ)は、ベースアップ1.2%を最低保証するものでしかなく、これに至らない場合に(Ⅱ)で補填する仕組みがとられた。全医療機関が2.3%とはならない。
しかも、①この評価料での収入は全額を賃上げに充当、②ベースアップ2.3%での「実施計画」と事後の「実績報告」の提出により実行が担保され、初再診料等で手当てした勤務医・事務職等の賃上げ状況も 併せて記すこととなっている。
加えて、ベースアップ評価料の対象は、医療職2人以上の勤務が要件となっており、パート看護職員が常勤換算2人未満で他は事務職員というスタイルの診療所は対象にならない。零細診療所は切り捨てとなっている。
これまで、外来スタッフの賃金支給の状況を厚労省に報告することはなく、特に病棟を持たない開業医にとっては対応できないところは多いと思われる。対応がとれても報告のための作業労力が増加し、既述のとおり提出した資料は医療機関の経営分析資材に転用されかねない問題もはらむことになった。医療機関の支払の予定や実績などについてこれほど求められるのは屈辱的ともいえる。またこの報告は個別指導時の指摘などにも当然及んでくるであろう。
算定を始める医療機関にとっては大きな収入にもつながるが大きな問題をはらんでおり、容易に廃止すことは困難であっても医療界にとっては早期の見直しが必須である。
6.医療DX推進 目にあまる加算の新設
今改定で最重要視されたのが医療DXの推進であり施行日を6月に後傾するなど点数以外にも現れている。複雑に細分化した加算や要件などはレセコン、電子カルテによる自動算定でなければ対応が困難になった。今後、記載内容でも詳細な事項が求めらてきそうである。
医療情報取得加算、医療DX体制推進整備加算、在宅医療DX情報活用加算、訪問看護医療DX情報活用加算などが設けられ、マイナ保険証と資格確認システムの利活用を推進している。使途限定のない改定財源がここに投入されている。
7.選定療養費の拡大を長期収載品処方に適用。保険給付の適用範囲の縮小
後発品の利用促進として一般名処方加算や外来後発医薬品使用体制加算の引き上げが実施されたが、まずは安定供給されるような対策を講じるべきであろう。
長期収載品の患者希望の際の差額料金徴収も、処方箋様式の変更など、周知徹底と環境整備が今改定では図られている。金額は後発品との価格差の1/4とされているが、これがアメニティや患者サービスの類いである選定療養と称するものといえるかは疑問である。本件導入は患者の理解も保険医療機関から説明することも困難であり、加えて超過差額についても違法性が問えないもので、新たなトラブル要因となることが必至である。保険診療の適用範囲を少なくする施策であり10月の導入を見直すことを求めるものだ。
8.歯科について
(1)訪問診療
人数要件を細分化して同日に同一建物で複数人を診た場合の点数が大幅に引き下げられた。20人を診た場合は1人あたり分が半減されるなど、従前評価との整合性がなく担当医らの評価を軽んじすぎている。介護施設等への入所者は今後も増加していくが、入所者に対する医療提供が困難になる事態が想起される。「地域住民の健康を守る」という診療所の歯科医師の献身的な犠牲のもと行われる在宅医療に充実は有り得ない。
(2)クラウン・ブリッジ維持管理料
対象から、歯科用貴金属材料を使用した単冠の歯冠修復物が除外された。この動きは、金属材料を用いた歯冠修復に選定療養の仕組みを導入する保険外しにつながっていくのではないかと強く危惧する。保険診療の範囲が狭められ、保険診療が受けられなくなることがあってはならない。保険外しには断固反対する。
9.3疾患の特定疾患療養指導外しと生活習慣病移行で賃上げ原資に
今改定は内科診療所に狙いを定め大胆な点数引き下げと新たな要件付で減算化をはかったことが特徴の1つである。特定疾患療養管理料の対象から高血圧、脂質異常症、糖尿病の3疾病が外れ、新設の生活習慣病管理料(Ⅱ)へと移行となった。各所で触れられているが特定疾患療養管理料の全算定件数に占める主傷病の割合は、高血圧 57.7%、糖尿病 16.2%、脂質異常症 23.9%と3疾病で算定患者の 97.8%を占め、また特定疾患療養管理料は医療機関の9割が算定している。いわば「かかりつけ医機能」のための日常的な汎用点数項目である。医学的観点、疾病構造の変化などの観点ではなく、改定財源の捻出を目的に、政府はここに大きな減算をもとめた。
3疾病の算定先である生活習慣病管理料(Ⅱ)は333点となり、外来管理加算や特定疾患処方管理加算は包括され別途算定ができない。旧来の特定疾患療養管理料での算定に比し、院外処方では月1回診療で▲16点、月2回診療の場合、▲269点の減額となり経済的影響は大きい。加えて、処方箋料も8点減額となったが初再診料の増額分の相殺を上回るものだ。
減算に加えて、療養計画書の作成と患者の自署による同意を算定要件化したことが、現場にとっては大きな不満である。形式的な文書発行の横行、同意を改めて書面化することの違和感である。継続治療で通院する患者は信頼関係構築の下、合意の上で診療していることが前提である。改めて療養計画書に同意の署名を求める行為は、新たな契約事項や同意書のようであり、患者には心理的な抵抗を持たれることも懸念される。
そもそも各医療機関は、検査データの手交や食事指導など患者に応じ工夫し診療している。家族問題等も含めた相談を傾聴し、行動変容を促し、別疾病の発見にも対応している。この内実に対し減算と形式要件の強要では医療の質の向上にはならないものだ。
10.在宅医療について
医科の在宅時(施設入居時等)医学総合管理料は、単一建物診療患者の全区分で点数を引き下げ、さらに「10人以上19人以下」、「20人以上49人以下」、「50人以上」の区分を新設した。特に20人以上を診た場合は、点数は半減となっている。また、直近3カ月の訪問診療の算定回数等が2100回超の医療機関(看取り件数等に係る一定の基準を満たす場合は除く)は、単一建物診療患者10人以上の場合の管理料が60/100に減算となる。これらの減算は、従前からの評価とのなんら整合性がなく、担当医らの評価を軽んじすぎている。
訪問診療料においても、強化型在宅療養支援診療所・病院で、過去3カ月の患者1人あたり訪問診療回数が月平均で12回超の場合、同一患者への月5回目以降の訪問診療料は半分となる(死亡・新規患者、末期の悪性腫瘍等患者など一部除く)。また、各年5月から7月までの訪問診療の回数が2100回超の場合は翌年1月からの在宅データ提出加算届出を義務化するとされた。
これまでも在宅医療の改定は医師の士気を下げるものであったが、今回のようなペナルティは「地域住民の健康を守る」という医師の士気をさらに下げることになり、在宅医療の充実は有り得ない。
11 .入院医療 一般病棟入院基本料と療養病棟入院基本料に関して
急性期一般入院料1の、平均在院日数が18日から16日に、医療等必要度のうち、「救急搬送後入院」の評価が5日以内から2日以内に短縮された。また、急性期一般入院料2~6も含めて病棟そのものの重症度、医療・看護必要度を厳格化した。早期に急性期病棟から追い出し、急性期病棟の更なる機能分化を図る意図が鮮明に表れている。
療養病棟入院基本料では、医療区分の分類がこれまでの「対象疾患の名称」及び「対象となる状態」から「対象となる疾患・状態」「対象となる処置等」に再編、さらに医療区分とADL 区分に基づく点数の分類が、現行の9分類から「疾患・状態に係る3つの医療区分」「処置等にかかる3つの医療区分」「3つのADL区分」に基づく計27分類となり、スモンに関する3分類を合わせると合計30分類に精緻化された。これにより、評価票による管理がより複雑になり、作成した評価票の確認含め事務作業が膨大になる。医療区分変更の目的について厚労省は「疾患・状態と処置等の医療区分と医療資源投入量の関係性を踏まえる」としているが、とても理解できない。厚労省の目的は療養病棟入
院基本料にもDPCの診断群分類を導入するためのデータ収集であろう。
以上
